Migrene
| Migrene | |||
|---|---|---|---|
 – migrene kan være invalidiserende – | |||
| Område(r) | Nevrologi[1] | ||
| Symptom(er) | Rap, lysømfintlighet, oppkast, hodepine, kvalme og brekninger[2] | ||
| Ekstern informasjon | |||
| ICD-10-kode | G43.0 | ||
| ICD-9-kode | 346.9 | ||
| ICPC-2 | N89 | ||
| OMIM | 157300 | ||
| DiseasesDB | 8207 | ||
| MedlinePlus | T3157 | ||
| eMedicine | neuro/218 | ||
| MeSH | D008881 | ||
Migrene er en nevrologisk kronisk anfallssykdom der ensidig, pulserende hodepine kun er én av flere symptomer.[3] Anfallene varer i cirka 4–72 timer (hos barn 2–72 timer) ubehandlet.[3] Lidelsen klassifiseres, i henhold til Headache Classification Committee of the International Headache Societys internasjonale standard ICHD-3, i gruppen av primære hodepiner. Migrene er en kompleks lidelse, som i noen tilfeller kan være invalidiserende.
Uttrykket migrene kommer via fr. migraine og er avledet fra de to gr. ordene hemi (halv) og kranion (skalle) i betydningen hemikrani, som betyr ensidig hodesmerte.[4] Migrene er imidlertid ikke alltid ensidig, selv om det er mest vanlig.
Det finnes kun to hovedformer av migrene.[3] Alle andre former er undertyper av disse, med ett unntak – kronisk migrene, som er en paraplydiagnose som dekker begge formene, samt kronisk tensjonshodepine og medikamentoverforbrukshodepine. De to formene av migrene er som følger:
Migrene debuterer vanligvis i ungdomsalderen og lidelsen er mest vanlig blant kvinner, men lidelsen lar seg ikke dokumentere gjennom medisinske tester. Diagnosen må derfor stilles med bakgrunn i symptomer og erfaring.. Sykdommen kan endre karakter under graviditet og overgangsalderen, men ofte reduseres plagene med med økende alder og forsvinner kanskje helt. I senere år er det også oppdaget at migrene kan ha sammenheng med irritabel tarm (IBS).[5]
Betydning[rediger | rediger kilde]
Migrene er en relativt vanlig primær hodelidelse med moderate til kraftige hodepineanfall, som ofte ledsages av lysskyhet, kvalme og oppkast. Sykdommen rammer begge kjønn og kan være totalt invalidiserende. Også barn kan få migrene, men symptomene er nødvendigvis ikke like de voksnes. En rekke epidemiologiske studier har dokumentert den høye prevalensen og den sosio-økonomiske og personlige betydningen denne lidelsen har. Migrene ble av Global Burden of Disease i 2010 (GBD2010) rangert som den tredje største lidelsen i verden, og i 2015 ble lidelsen rangert som den tredje største lidelsen i verden for både kvinner og menn i aldersgruppen under 50 år. På sitt verste kan sykdommen være totalt invalidiserende, selv om det er mer vanlig at den er invalidiserende i perioder.[3]
Migrene debuterer typisk i puberteten og fram mot 40-årsalderen. Ifølge Linde, Stovner, Zwart & Hagen (2011) så har migrene i Norge en prevalens på 15 % blant kvinner og 7 % blant menn.[6] Det betyr, at flere enn 500 000 nordmenn (eller cirka 10 % av befolkningen) lider av migrene.[7][4] Noen mener også at antallet er høyere.[8] Nesten 20 % opplever imidlertid ett eller flere migreneanfall i løpet av livet.[9] Kronisk migrene har en prevalens på cirka 0,5–1,0 % i befolkningen.[8]
Migrene er hodepine med kraftige og bankende smerter, som typisk er begrenset til den ene delen av hodet. Lidelsen er en forbigående ubalanse i nervesystemet, som blant annet gir dunkende smerter (som varierer fra anfall til anfall), nedsatt evne til effektiv tenkning, kvalme, lys-, lyd- og luktømfintlighet og talevansker. Migrene forverres av fysisk aktivitet.[7]
Årsaker[rediger | rediger kilde]
Hypothalamus, som fungerer som en slags regulator for all hormonell aktivitet i kroppen, er trolig mye mer sentral for migrene enn tidligere antatt. Man kan faktisk se at hypothalamus «lyser opp», flere timer før et nytt anfall, hevder professor i nevrologi ved David Geffen School of Medicine ved UCLA, Andrew C. Charles, MD.[10]
Årsaken er ikke fullstendig klarlagt, men man regner med at sphenopalatinum ganglion (SPG) er en sentral i forhold til smerten. Tidligere trodde man at migrene skyldtes sammentrekninger og utvidelser av pulsårer i og rundt hjernen, men i dag er man mer tvilende til om dette er korrekt. Nå tyder det på at migrene er en sykdom i selve hjernen. Migrene kan derfor skyldes en kombinasjon av disse to faktorene. Smertene kommer i den fasen der blodårene utvider seg (vasodilatasjon). Man vet at en bølge (kortikal spredende depresjon (CSD)) av nedsatt elektrisk aktivitet, som starter bakerst i hjernen og brer seg fremover hjernebarken og gir nedsatt sirkulasjon i hjernen, som senere leder til overdreven sirkulasjon, kan være årsaken til hodepinen.[9]
Migrene er trolig arvelig, men det finnes flere faktorer som kan utløse sykdommen. Man vet for eksempel at barn som utvikler lidelsen sykliske brekninger ofte også utvikler migrene som voksne. Hos kvinner er trolig også hormonelle faktorer en del av årsaksforholdet. Når man først har migrene kan andre migreneutløsere (gjerne kalt triggere) være histaminer, som finnes i en rekke matvarer. I så måte kan ost, appelsiner, sjokolade, skalldyr, tomater, rødvin og øl med mer være utløsende for et anfall, og likeledes alkohol, søvnmangel, stress, hvile etter stress, sult, sterke sanseinntrykk og menstruasjonssyklusen.[9]
I Norge har antallet migrenepasienter økt dramatisk i senere år. Migrene i aldersgruppen 15–19 år hadde en økning på hele 66 prosent fra 2006 til 2016, mens den i aldersgruppene 20–24 år og 25–29 år hadde en økning på henholdsvis 29 prosent og 16 prosent. Mye kan skyldes økt bevissthet omkring hodepine, men noe skyldes også åpenbart et større press i samfunnet for å lykkes. Nevrolog og forsker Monica Drottning-Rønne sier til NRK, at hun tror økningen er reell. Fagdirektør i Legemiddelverket, Steinar Madsen, sier, at studier fra flere land viser økt forekomst av migrene.[11]
Symptomer[rediger | rediger kilde]
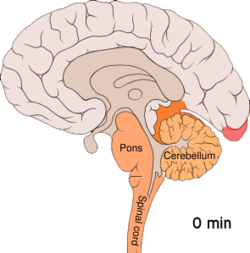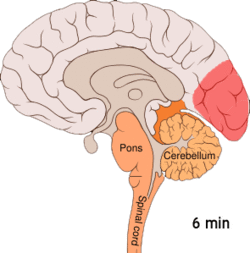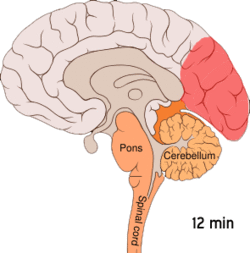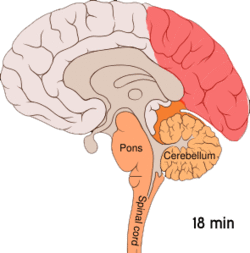

Migrene opptrer i tre (migrene uten aura) eller fire (migrene med aura) faser. Hodepinefasen oppstår mellom den prodrome- og post-drome fasen (mellom den aurafasen og den post-drome fasen for migrene med aura).[13]
Prodrom fase[rediger | rediger kilde]
Prodrome symptomer er tidlige symptomer (forfasen) på at et migreneanfall er nært forestående. Symptomene oppstår gjerne alt fra noen timer til 1–2 dager før selve anfallet utløses.[13]
- forstoppelse
- humørsvingninger, som depresjon og eufori
- matbegjær
- stiv nakke
- økt tørste og/eller vannlating
- ofte gjesping
Aurafase[rediger | rediger kilde]
Aurafasen består av ulike sanseinntrykk som typisk opptrer i omkring 5–60 minutter (hos 6–10 % også lengre[14][15]) før hodepinen inntrer. En litt mer sjelden variant av migrene kan ha bare aura uten hodepine.
- ulike synsforstyrrelser (lysfenomener, flekker tunnelsyn og andre forstyrrelser i synsfeltet)
- ulike luktinntrykk (lukten av ting som ikke eksistererer)
- ulike sensoriske forstyrrelser (prikking, nummenhet, svimmelhet, frykt med mer)
- ulike dysfasiske forstyrrelser (vansker med å snakke)
Hodepinefase[rediger | rediger kilde]
Se kriterier for migrene uten aura.
Postdrom fase[rediger | rediger kilde]
Post-drome symptomer er symptomer som opptrer etter at hodepinefasen er over. De varer som regel kortere enn 24 timer.[13]
- forvirring
- humørsyke (svingninger i humøret)
- svimmelhet
- svakhetsfølelse (utmattelse)
- lys- og/eller lydømfintlig
Migrene med aura[rediger | rediger kilde]
Migrene med aura (også kalt klassisk migrene) innebærer et forstadium (som varer i cirka 10–20 minutter) til anfallet med symptomer fra forskjellige deler av nervesystemet. Disse symptomene kalles aura. Vanligst er synsopplevelser som kan minne om lyn eller sølvtråder i synsfeltet, eller at deler av synsfeltet blir uklart og forsvinner innen hodepinen setter inn. Men prikking (parestesier), stikking eller lammelser i armer, bein eller ansikt kan også forekomme. Enkelte får talevansker.
Etter aura-fasen kommer den pulserende hodepinen, som regel ganske raskt etter aura-fasen, men det kan også ta opp til én times tid. Kvalme og oppkast er vanlig, og ubehandlet kan det fortsette slik i mange timer. Selve hodepinen er gjerne helt eller for det meste ensidig. I noen tilfeller blir ikke de innledende symptomene etterfulgt av hodepine. Slike tilfeller karakteriseres som migreneekvivalenter, som i noen sjeldne tilfeller kan føre til varige forandringer i hjernen.
Migrene uten aura[rediger | rediger kilde]
Migrene uten aura (også kalt vanlig migrene) kan vare i flere dager, og hodepinen er mer tilbøyelig til å finnes på begge sider av hodet. Hos barn kan symptomer som svimmelhet og forvirring gjøre seg gjeldende. Migrene uten aura har ikke et tydelig forstadium, selv om det er vanlig at man føler seg trett og irritabel.
Hyppighet, varighet og smerter[rediger | rediger kilde]
Hyppighet, varighet og smerter varierer med individet. Noen har anfall flere ganger i uken, andre kanskje én gang eller to i løpet av året. Hvert migreneanfall varer typisk i 4–72 timer. Anfall som varer ut over 72 timer og ikke lar seg behandle med tradisjonelle kuperende legemidler kalles (1.4.1) status migrenosus. Årsaken er i mange tilfeller overforbruk av analgetika eller medikamentoverforbrukshodepine. I slike tilfeller bør pasienten oppsøke lege/legevakt.
Flertallet av pasientene orker å stå i jobb og gå på skole, men for noen kan anfallene være helt eller delvis invalidiserende. Personer med kronisk migrene opplever oftere at sykdommen blir totalt invalidiserende, spesielt om man også lider av medikamentoverforbrukshodepine (noe svært mange gjør) eller har blitt behandlingsrefraktær.
Diagnostisering[rediger | rediger kilde]
Sentrale spørsmål ved diagnostikk av migrene og andre typer hodepiner.
- Tre korte spørsmål om migrene – PIN[8]
- P – photophobia
- Er du lyssky når du har hodepine?
- I – indisposed
- Har hodepinen ført til at du har vært borte fra jobb eller fungert dårlig minst én dag siste tre måneder?
- N – nausea
- Blir du kvalm når du har hodepine?
- Åtte viktige spørsmål til en hodepinepasient[8]
- Har du én eller flere typer hodepine? Beskriv dem hver for seg.
- Hvor lenge varer hodepinen? (Sekunder, minutter, timer, dager.)
- Hvor ofte har du hodepine?
- Hvor kraftig er smerteintensiteten?
- Hva gjør du under anfall?
- Hvor i hodet har du vondt?
- Har du ledsagende symptomer?
- Tar du medisiner?
Migrene-lignende hodepine som følger sekundært til andre lidelser skal kodes som sekundær hodepine tilknyttet den lidelsen. Som sådan kan altså migrene være både en primær og en sekundær lidelse. Under følger tre regler for migrene-lignende hodepine, som er situasjonsbetinget.[3]
- Når en ny hodepine med karakteristikk av migrene opptrer for første gang i et nært tidsrelatert forhold til andre lidelser kjent for å kunne utløse hodepine, eller som tilfredsstiller andre kriterier for årsakssammenhenger med den lidelsen, så skal den nye hodepinen kodes som en sekundær hodepine til den lidelsen som forårsaker den.[3]
- Når eksisterende migrene går over til å bli kronisk i nære relasjoner til en slik forårsakende lidelse, så skal både den opprinnelig migrenediagnosen og den nye migrenediagnosen angis. (8.2) Medikamentoverforbrukshodepine er et spesielt viktig eksempel for dette: både migrenediagnosen (episodisk eller kronisk) og (8.2) medikamentoverforbrukshodepine skal angis når medikamentoverforbruk er tilstede.[3]
- Når eksisterende migrene blir betydelig forverret (noe som vanligvis betyr en dobling eller mer i frekvens og/eller smerter) i nær tilknytning til en sånn forårsakende lidelse, så skal både den opprinnelige migrenediagnosen og diagnosen for den sekundære hodelidelsen oppgis, forutsatt at det er gode beviser for at lidelsen kan forårsake hodepinen.[3]
De to hovedtypene[rediger | rediger kilde]
Det eksisterer kun to hovedtyper av migrene; (1.1) migrene uten aura og (1.2) migrene med aura. Det finnes imidlertid flere undertyper og en rekke varianter og kombinasjoner. Når en pasient fyller kriteriene for mer enn én type, undertype eller variant, så skal denne diagnostiserer og kodes individuelt for hver av dem. Det betyr for eksempel, at dersom pasienten lider av migrene med aura, men av og til også har anfall av migrene uten aura, så skal vedkommende pasient diagnostiseres som 1.2 migrene med aura og 1.1 migrene uten aura. Siden diagnosekriteriet for 1.3 kronisk migrene inkluderer alle typer, undertyper og varianter av migrene, så er imidlertid slik ekstra koding unødvendig for denne diagnosen.[3]
Kronisk migrene[rediger | rediger kilde]
For å få diagnosen (1.3) kronisk migrene må pasienten ha hodepine i minimum 15 dager hver måned over en periode på mer enn 3 måneder, og over minst 8 dager i måneden må hodepinen oppfylle kriteriene for typisk migrenehodepine. Kriteriene for kronisk migrene følger ICHD-3.[3]
- Kronisk migrene
- (A) Hodepine (migrene-lignende eller tensjon-ligende1) i ≥15 dager/måned over >3 måneder, som oppfyller kriteriene under B og C.
- (B) Opptrer hos en pasient som har minst fem anfall som oppfyller kriteriene B–D for (1.1) migrene uten aura og/eller kriteriene B–C for (1.2) migrene med aura.
- (C) I ≥8 dager/måned over >3 måneder, som oppfyller minst én av følgende2.
- (1) kriterium C og D for (1.1) migrene uten aura.
- (2) kriterium B og C for (1.2) migrene med aura.
- (3) antatt av pasienten å være et migreneutbrudd og lettet med triptan eller et ergotderivat.
- (D) Ikke bedre beskrevet av en annen ICHD-3 diagnose3, 4, 5.
Noter til kronisk migrene[rediger | rediger kilde]
Notene følger ICHD-3.[3]
- Årsaken til at kronisk migrene skilles ut fra de ulike typene av episodisk migrene, er at det er umulig å skille mellom de ulike episodene av hodepine hos pasienter med så stor hyppighet av kontinuerlig hodepine. Karakteristikken av hodepinen kan ikke bare skifte fra dag til dag, men til og med for samme dag. Det er vanskelig å holde slike pasienter frie for medikamenter, slik at man kan følge det naturlig forløpet til hodepinen. I denne situasjonen, blir anfall både med uten aura regnet med, og det blir også både migrene-lignende og tensjon-ligende anfall.
- Karakterisering av frekvenshyppighet krever normalt at det føres hodepinedagbok, der smerte og assosierte symptomer registres dag–for–dag i minst én måned.
- Fordi tensjon-lignende hodepine ligger i diagnosekriteriene for (1.3) kronisk migrene, så ekskluderes denne diagnosen for (2) tensjonshodepiner og alle typer og varianter under denne diagnosen.
- (4.10) Nyoppstått daglig vedvarende hodepine (NDPH) kan ha symptomer som ligner (1.3) kronisk migrene. Sistnevnte utvikler seg over tid fra (1.1) migrene uten aura og/eller (1.2) migrene med aura; derfor, når kriteriene A–C er oppfylt av en hodepine som, entydig, skjer daglig og uten remisjon fra <24 timer etter utbruddet, så skal det kodes som (4.10) nyoppstått daglig vedvarende hodepine. Dersom tiden for utbruddet ikke huskes eller er usikker, så skal det kodes som (1.3) kronisk migrene.
- Det mest alminnelige symptomet som indikerer (1.3) kronisk migrene er medikamentoverforbruk, som definert under (8.2) medikamentoverforbrukshodepine. Omkring 50 % av pasientene som tilsynelatende har (1.3) kronisk migrene tilbakevender til en status med episodisk migrene når medikamentell behandling tilbaketrekkes; og disse pasientene er feildiagnostiserte med (1.3) kronisk migrene. Likeledes, mange pasienter som åpenbart har medikamentoverforbruk får allikevel ingen forbedring av medikamentell tilbaketrekking; så diagnosen (8.2) medikamentoverforbrukshodepine kan være upassende for disse (forutsatt at kronisitet indusert av medikamentoverforbruk alltid er reversibel). Av disse årsakene, og på grunn av den generelle regelen om å bruke alle relevante diagnoser, så skal pasienter som møter kriteriene til både (1.3) kronisk migrene og (8.2) medikamentoverforbrukshodepine kodes med begge diagnosene. Etter medikamentell tilbaketrekking, vil migrene enten gå tilbake til en episodisk type eller forbli kronisk, og den bør re-diagnostiseres tilsvarende; i det siste tilfellet kan diagnosen (8.2) medikamentoverforbrukshodepine bli opphevet.
Vestibulær migrene[rediger | rediger kilde]
Vestibulær migrene eller migreneutløst svimmelhet (også kalt migrenøs vertigo, migrenerelatert vestibulopati og benign recurrent vertigo) er en tilstand som forbindes med svimmelhetsanfall (vertigo) som forårsakes av sykdom i labyrinten (balanseorganet, likevektsorganet). Tilstanden regnes av mange spesialister for å være underdiagnostisert, men inngår ikke som en selvstendig diagnose i ICHD-3, men en tilstand som inngår i de to hovedtypene.[16]
Vestibulær migrene gir episodisk svimmelhet (balanseforstyrrelser) som kan opptre spontant eller som følge av en bestemt posisjon eller bevegelse. Den kan føre med seg hodepine eller ikke, og den kan opptre både før, under og etter hodepine. Svimmelhetsanfallene kan være ledsaget av nystagmus (ufrivillig) og postural (i forhold til positur eller posisjon) ustøhet. Symptomene kan vare i alt fra noen få minutter til flere dager, men noen timer er mest vanlig.[16]
Diagnosekriteriene[rediger | rediger kilde]
Kriteriene for vestibulær migrene følger NevroNEL.[16]
- Vestibulær migrene
- (A) Minst fem episoder som oppfyller kriterier C og D
- (B) Tidligere eller aktuell historie med (1.1) migrene uten aura eller (1.2) migrene med aura
- (C) Vestibulære symptomer av moderat eller alvorlig intensitet som varer mellom 5 minutter og 72 timer
- (D) Minst 50 % av episodene er assosiert med minst ett av følgende tre migrenøse trekk:
- (1) hodepine med minst to av følgende fire karakteristika:
- (a) unilateral lokalisasjon
- (b) pulserende kvalitet
- (c) moderat eller alvorlig intensitet
- (d) forverring av rutineaktig fysisk aktivitet
- (2) fotofobi og fonofobi
- (3) visuell aura
- (1) hodepine med minst to av følgende fire karakteristika:
- (E) Ikke bedre forklart av annen ICHD-3 diagnose eller annen vestibular tilstand
Differensialdiagnoser[rediger | rediger kilde]
Menières sykdom har karakteristisk hørselstap ved audiometri. Benign paroksysmal posisjonsvertigo gir kortvarige anfall, alltid utløst av hodebevegelser.
Anfallshåndtering[rediger | rediger kilde]
Avslapning i rolige og mørke omgivelser, eventuelt søvn. Kalde omslag eller ispose på pannen. Det er store individuelle forskjeller i responsen på anfallskuperende medisiner, og smertebehandling har nødvendigvis ikke effekt mot vertigo. Triptaner har for eksempel vanligvis liten eller ingen effekt på vertigo, og forsiktighet bør utvises ved basilarismigrene. Proklorperazin kan forsøkes. Profylaktisk medikamentell behandling består av typisk av betablokkere, kalsiumblokkere, klonazepam, pizotifen, valproat og antidepressiva, men det er foreløpig få studier på effekten av disse behandlingsformene ved migrenerelatert vertigo.
Behandling[rediger | rediger kilde]
Behandlingen er ikke-medikamentell og består i hovedsak av rådgivning. Eliminasjon av utløsende faktorer, som stress, avslapning etter stress, uregelmessig søvn og/eller måltider, diettfaktorer med mer. I tillegg kan akupunktur, avspenningsøvelser og fysio- eller manuellterapi hjelpe ved nakkelidelser.
Inndeling etter ICHD-3[rediger | rediger kilde]
Inndelingen under følger International Headache Society (IHS) og er i henhold til gruppen Migrene i ICHD-3.[3] Denne standarden vil bli innlemmet i ICD-11 når International Statistical Classification of Diseases and Related Health Problems lanserer denne, slik ICHD-2 i sin tid ble innlemmet i ICD-10.
- Hodepine
- Primære hodepiner
- (1) Migrener
- (1.1) Migrene uten aura (vanlig migrene)
- (1.2) Migrene med aura (klassisk migrene)
- (1.2.1) Migrene med typisk aura
- (1.2.1.1) Typisk aura med hodepine
- (1.2.1.2) Typisk aura uten hodepine
- (1.2.2) Migrene med hjernestammeaura (basilarismigrene)
- (1.2.3) Hemiplegisk migrene
- (1.2.3.1) Familiær hemiplegisk migrene (FHM)
- (1.2.3.1.1) Familiær hemiplegisk migrene type 1 (FHM1)
- (1.2.3.1.2) Familiær hemiplegisk migrene type 2 (FHM2)
- (1.2.3.1.3) Familiær hemiplegisk migrene type 3 (FHM3)
- (1.2.3.1.4) Familiær hemiplegisk migrene, annen locus
- (1.2.3.2) Sporadisk hemiplegisk migrene (SHM)
- (1.2.3.1) Familiær hemiplegisk migrene (FHM)
- (1.2.4) Retinal migrene (énøyemigrene)
- (1.2.1) Migrene med typisk aura
- (1.3) Kronisk migrene
- (1.4) Komplisert migrene
- (1.4.1) Status migrenosus (SM) (migreneanfall som varer i mer enn tre dager (72 timer)[17])
- (1.4.2) Vedvarende aura uten anfall (oftalmisk migrene)
- (1.4.3) Migrenelignende anfall
- (1.4.4) Migreneaurautløst anfall
- (1.5) Sannsynlig migrene
- (1.5.1) Sannsynlig migrene uten aura
- (1.5.2) Sannsynlig migrene med aura
- (1.6) Episodiske syndromer som kan assosieres med migrene
- (1.6.1) Tilbakevendende gastrointestinale forstyrrelser
- (1.6.1.1) Syklisk oppkastsyndrom
- (1.6.1.2) Abdominal migrene (magemigrene)
- (1.6.2) Godartet paroksysmal svimmelhet (vertigo)
- (1.6.3) Godartet paroksysmal medfødt eller ervervet feilstilling av hodet (torticollis)
- (1.6.1) Tilbakevendende gastrointestinale forstyrrelser
- (2) Tensjonshodepiner (TTH)
- (3) Trigeminal-autonome hodepiner (TACs)
- (4) Andre primære hodepiner
- (1) Migrener
- Sekundære hodepiner (sekundære kefalalgier)
- Ekstrakranielle hodepiner
- Primære hodepiner
Såkalt ekte menstruell migrene uten aura og menstruasjonsrelatert migrene uten aura ble tidligere klassifisert som to distinkte undertyper av (1.1) migrene uten aura, men det knytter seg så stor usikkerhet til begge at de nå kun omtales under (1.1) migrene uten aura.[3] Fenomenet omtales også under samlebegrepet menstruasjonsmigrene.
Clustermigrene[rediger | rediger kilde]
Clustermigrene er en definisjon på en lidelse (sykdom) som ikke eksisterer i vitenskapelig sammenheng, men som noen leger og pasienter allikevel velger å bruke som en slags terminologi til å forklare enten kraftige migreneanfall eller andre uspesifiserte former for kraftig hodepine, som de mener passer til denne beskrivelsen.[18][19] Såkalt clustermigrene er ikke og har heller aldri vært synonym med klasehodepine (selvmordshodepine), men det kan tenkes at enkelte leger kan ha brukt terminologien til å beskrive hodepine hos individer med klasehodepine, før disse har blitt skikkelig diagnostiserte av en nevrolog. Enkelte hevder også av egenerfaring å ha clustermigrene, om migrene eller annen hodepine skulle bli ekstra kraftig. Noen sammenstiller disse tilfellene med klasehodepine, men der er feil. Det skyldes uvitenhet om hva clustermigrene og klasehodepine er og ikke er, og risikoen for å bli feilmedisinert vil i tilfeller der en lege er involvert være høy. Likeledes vil risikoen for overmedisinering være høy om man selvmedisinerer seg på feil grunnlag. Feilmedisinering og/eller medikamentelt overforbruk over tid kan føre til forverring og kronifisering.
Behandling av migrene[rediger | rediger kilde]
Akuttbehandling[rediger | rediger kilde]
Det er mange ulike medikamenter som kan ha effekt på migrene. De fleste legemidlene kommer i tablettform, men noen kan føle seg for kvalme til å svelge piller. Da kan vannløslige tabletter, nesespray eller stikkpiller være et godt alternativ. Mest vanlig er smertestillende reseptfrie legemidler som paracetamol, som bør tas med det samme man merker at et anfall er på gang. Såkalte COX-hemmere (NSAIDs) som aspirin og ibuprofen kan være et bra alternativ. Mange trenger også kvalmestillende medikamenter. (Kilde: Norsk Helseinformatikk)
Dersom paracetamol, aspirin, ibuprofen eller lignende ikke virker godt nok kan behandling med triptaner være nødvendig, som for eksempel eletriptan, sumatriptan og naratriptan (eksempler er Imigran, Maxalt og Zomig). Dette er reseptbelagte medisiner som virker raskt, men man bør unngå å bruke triptaner i aurafasen. Man skal også være klar over, at triptaner ikke virker om du samtidig lider av hyperalgesi (også kalt allodyni; unormalt høy følsomhet for smerte ved lette berøringer). Triptaner er vasokonstriktorer, som virker slik at blodårene trekker seg sammen. De motvirker også til en viss grad kvalme. Det er knyttet stor risiko for å utvikle medikamentoverforbrukshodepine dersom behandling med triptaner pågår over for lang tid. For å unngå medikamentoverforbruk og unødvendig bruk av dyre og reseptbelagte triptaner, er det derfor ønskelig å forsøke en billigere behandling først, som COX-hemmer og paracetamol.
Det har vært konsus om at de som lider av migrene med aura ikke skal innta triptaner i aurafasen.[20] Da virker ikke triptaner etter hensikten.[21] I denne fasen befinner nemlig blodårene i hodet seg allerede i en krympet tilstand, og triptaner kan krympe dem ytterligere. Det kan i ytterste konsekvens øke risikoen for hjerneslag! I noen tilfeller vil allikevel enkelte leger anbefale pasienten å bruke et triptan i denne fasen, trolig fordi noen mener at faren er overdrevet eller at pasienten ikke tilhører risikogruppen, men det kan også skje av ren uvitenhet. I slike tilfeller kan det være lurt å rådføre seg mes en spesialist i hodepine. Det er uansett to typer migrene der man aldri skal ta triptaner i aurafasen; migrene med hjernestammeaura (basilarismigrene) og hemiplegisk migrene.[22]
Status migrainosus[rediger | rediger kilde]
Personer som opplever såkalt status migrainosus (SM), altså at ett og samme migreneanfall varer i mer enn 72 timer og ikke lar seg behandle med tradisjonelle kuperende legemidler, bør kontakte legevakt og be om hjelp til å avslutte anfallet. Det er da viktig å være presis med hvilke legemidler man har forsøkt, når det ble forsøkt, og hvor lenge anfallet har pågått. Legevakten plikter å hjelpe med slike tilfeller, og det er heller ikke uvanlig å bli innlagt på sykehus for oppfølging av anfallet.[23]
Overforbruk[rediger | rediger kilde]
En omfattende studie av Foster et al. (2018), som omfattet hele 216 674 pasienter over 18 år og eldre med minst én migrenediagnose i 2016 og en tilleggsdiagnose før 1. januar 2016 (pasienter med HIV, kreft, klasehodepine og/eller epilepsi ble ikke inkludert i studien), viser at bruk av triptaner i mer enn 120 dager per år, opioider i mer enn 96 dager per år, og barbiturater i mer enn 60 dager per år, må regnes som overforbruk.[24] Av de 216 674 pasientene brukte 101 111 preventiver, mens 115 536 ikke brukte det.[24] Datagrunnlaget viste at 83,5 % av pasientene ved minst ett tilfelle i løpet av 2016 brukte akuttmedisiner.[24] I snitt brukte pasienter med behov for minst et legemiddel for akuttmedisinering slike medikamenter i 116 dager.[24] Det gjennomsnittlige antallet dager der pasientene i minst én dag brukte akuttmedisinering var for triptaner 99 dager, for opioider 67 dager, for NSAIDer/acetaminophen 60 dager, og for barbiturater 58 dager.[24] Overforbruk av triptaner ble observert i 15,7 % av tilfellene, for opioider i 9,7 % av tilfellene, og for barbiturater i 3,8 % av tilfellene.[24] Cirka 32 % av pasientene med behov for minst én dag med akuttbehandling med triptaner hadde overforbruk.[24] Det samme hadde 20,7 % av dem som brukte opioider, og 27 % av dem som brukte barbiturater.[24]
Profylakser[rediger | rediger kilde]
Vanlige profylakser[rediger | rediger kilde]
En rekke medikamenter kan brukes som profylakser for migrene. Disse deles gjerne inn i gradene A–C, etter hvor verdifulle (anbefalingsnivå basert på graden av vitenskapelig kunnskapsgrunnlag) de regnes å være. Legen vil derfor typisk teste ut effekten av A før B, og B før C. Føring av hodepinedagbok er viktig for å kunne dokumentere effekten av medikamentene, herunder også eventuelle bivirkninger (som gjerne må påregnes). Det er vanlig at pasientene følges tett opp av legen når medikamentelle profylakser prøves ut.
- A-profylakser er typisk betablokkere som propranolol og metoprolol, samt antiepileptika som valproat og topiramat.[25]
- B-profylakser er typisk trisyklisk antidepressiva som amitriptylin.[25]
- C-profylakser er typisk medikamenter som gabapentin (antiepileptika) og de to blodtrykksmidlene lisinopril (en ACE-hemmer) og kandesartan (en angiotensin II-reseptorhemmer).[25]
Dersom et medikament ikke virker etter hensikten er det vanlig å prøve en høyere dose, og dersom heller ikke det virker, gradvis nedtrapping til seponering, før man prøver et nytt medikament. Om det seponeres på grunn av bivirkninger, bør man ikke starte på et nytt behandlingsforsøk med et annet medikament før bivirkningene har gitt seg helt. Det er vanlig at pasienter med betydelige migreneplager får tilbud om å forsøke minst tre ulike forebyggende medikamenter før man eventuelt gir opp denne typen medikamentell behandling og kikker på alternativene.
Behandling med Botox®[rediger | rediger kilde]
Botox® er et registrert varemerke, som assosierer med nevrotoksinet botulismetoksin type A – ofte forkortet som BoNT-A og/eller BtA. Toksinet brukes i medisinsk sammenheng blant annet til å forebygge visse typer hodepine, som migrene. Botox blokkerer frigjøringen av nevrotransmittere forbundet med smertegenese. Virkningsmekanismen for symptomlindring ved kronisk migrene er ikke fullt ut kjent.
PREEMPT-regimet[rediger | rediger kilde]
PREEMPT-regimet er tradisjonell behandling med Botox mot migrene. Pasienter som lider av migrene og ikke har god effekt av tradisjonelle forebyggende medikamenter kan forsøksvis behandles med nervegiften Botox. Norge følger i så måte de europeiske retningslinjene for slik behandling, som publisert på NevroNEL i 2014.[26] For å komme i betraktning for behandling med Botox på blå resept (innvilges som individuell stønad etter en blåreseptforskriften § 3, etter vurdering av Helfo) må pasienten ha diagnosen kronisk migrene og blant annet ha forsøkt minst tre forebyggende medikamenter (se over) uten tilfredsstillende resultat ( pasienter med MOH må dessuten ha gjennomført medikamentavvenning for å oppfylle refusjonsvilkårene). Likeledes må hodepinefrekvensen etter den innledende fasen med Botox reduseres med minimum 30 % for fortsatt behandling på blå resept.[26]
Ved tradisjonell behandling med Botox mot migrene administreres nervegiften med 155–195 internasjonale enheter (E) til 31–39 ulike innstikk-steder (hvert stikkpunkt inneholder fem enheter) i sju muskler på hver side i hode- og nakkeregionen på pasienten, etter en internasjonal standard kalt PREEMPT-regimet eller PREEMPT-protokoll (egentlig 31 punkter).[27] Alternativt kan man sette ekstra doser på spesielt ømme punkter eller la være å sette på noen punkter. Prosedyren er vanligvis moderat smertefull, men kan medføre små punktblødninger på innstikkstedene. Effekten på hodepinen og bivirkning i form av lammelser i pannemuskelen kommer gjerne i løpet av en uke. I denne perioden er det vanlig å få noe økt hodepine. Hvor godt behandlingen virker er avhengig av flere ting, blant annet hvor responsiv pasienten er og hvor nøye toksinet blir administrert. Også placeboeffekten kan spille en betydelig rolle, spesielt med hensyn til hvor raskt virkningen setter inn. Unøyaktighet og/eller enkelte enkelte innstikkssteder kan gi uønsket resultat og i noen tilfeller (eller i en periode) virke mot sin hensikt, altså gi økt hodepinefrekvens. For det siste kan dessuten noceboeffekten ha en ikke ubetydelig betydning. Dersom behandlingen gir ønsket effekt gjentas den, normalt hver 12. uke. Noen kan imidlertid trenge det litt oftere.
Det er sjelden at pasienter blir anfallsfrie med profylaktisk behandling, og det er viktig at pasienten er klar over dette. Mange opplever dessuten ulike bivirkninger, men disse kan ofte være forbigående. Vanligvis vil man være fornøyd dersom man kan se en halvering av anfallshyppighet over en tremånedersperiode uten alt for sjenerende bivirkninger. De fleste får lammelser i pannemusklene, med dertil utretting av rynker i pannen. Noen kan også få hengende øyelokk og smerter i nakkemusklene. Generell svakhet og problemer med å holde opp hodet kan også skje hos noen. Dette kan rettes på ved neste behandling, gjennom å endre litt på antallet innstikk-steder.
| Sted | Dose | Inj. |
|---|---|---|
| Frontalis | 20 E | 4 |
| Procerus | 5 E | 1 |
| Occipitalis | 30–40 E | 6–8 |
| Temporalis | 40–50 E | 8–10 |
| Trapezius | 30–50 E | 6–10 |
| Cervical paraspinal | 20 E | 4 |
| Totaler | 155–195 E | 31–39 |
- E = enhet
SphenoBlock med onabotulinumtoxin A og MultiGuide[rediger | rediger kilde]
Ved St. Olavs hospital i Trondheim pågår det nå to randomiserte placebo-kontrollerte forsøk med en mer avansert måte å administrere botulismetoksin på. Da settes nervegiften onabotulinumtoxin A som blokade av gangliet sphenopalatinum (SPG). Ett av forsøkene retter seg mot pasienter med kronisk migrene (MIBlock),[28] mens det andre (Basic) retter seg mot pasienter med kronisk klasehodepine[29].
Spesialister ved St. Olavs hospital har sammen med eksperter fra Norges teknisk-naturvitenskapelige universitet (NTNU) utviklet et nytt pistollignende kirurgisk instrument kalt MultiGuide, som nyttegjør seg av avansert billeddiagnostikk (CT) for maksimal nøyaktighet, og kan i så måte brukes til en rekke ulike formål, som for eksempel å administrere botulismetoksin type A direkte rundt SPG.[28] Inngrepet, som tar relativt kort tid og kan utføres poliklinisk, blir gjennomført av en hjernekirurg med assistanse av en spesialsykepleier.
Innledende tester med MIBlock ga svært lovende resultater og viste at 8 av 10 pasienter med diagnosen kronisk migrene hadde en signifikant bedring.[28]
CGRP-hemmere[rediger | rediger kilde]
Et nytt produkt er såkalte CGRP-hemmere (hemmere av kalsitonin gen-relateret protein), som forventes å komme på markedet i Norge i løpet av høsten 2018. CGRP (av eng. calcitonin gene-related peptide) er et nevropeptid, som når det frigis antas å forårsake at blodkar i hjernen utvider seg og utløser hodepine. For å motvirke at dette skjer er det utviklet såkalte CGRP-hemmere. I motsetning til andre profylakser skal CGRP-hemmere kun ha mindre bivirkninger.
Aimovig (erenumab) var den første CGRP-hemmeren som ble godkjent av FDA (U.S. Food and Drug Administration). Den ble videre godkjent av EMA (European Medicines Agency) den 26. juli 2018, og medikamentet ble tilgjengelig på det norske markedet fra den 1. oktober 2018. Tre konkurrerende preparater vil også komme på markedet ganske raskt. Ajovy (fremanezumab) ble i så måte godkjent av FDA den 14. september 2018 og EMA den 1. april 2019, og Emgality (galcanezumab) ble godkjent av FDA den 27. september 2018. Det fjerde preparatet, eptinezumab (tidligere kalt ALD403), er forventet å komme på markedet i løpet av 2019.
Innledende amerikanske tester viser at Aimovig kan være svært effektiv som profylakse for episodikere, men testene var ikke like positive for kronikere. Fra sommeren 2018 har det imidlertid blitt meldt at den allikevel kan være effektiv for kronikere, men i minst dobbel dose (140 mg). En normal dose utgjør 70 mg, og prisen lå rett i underkant av kr 5 500,00 da medikamentet ble introdusert i Norge. Noen apotek tilbyr dobbel dose (140 mg) til samme pris, forutsatt at det er utstedt resept på dobbel dose. Nordmenn kan også hente ut preparatet på svenske apotek (på norsk resept), der prisen ligger rundt 4 000–4 500 norske kroner for en enkelt dose.
En blindstudie av 1 130 voksne pasienter, mellom 18 og 70 år og med diagnosen kronisk migrene, viser at fremanezumab (Ajovy) kan være effektivt som profylakse, selv om pasienten har medikamentoverforbrukshodepine og ikke har blitt detoksifisert før behandlingen tar til.[30]
Det er foreløpig uklart om og når den først CGRP-hemmeren vil bli tilgjengelig på blå resept i Norge, men man regner med at det skjer i løpet av første halvår i 2019. Kriteriene for å få preparatet på blå resept er fortsatt ukjente, men det forventes at de vil ligne på kriteriene for å få Botox på blå resept.
Annet forebyggende og smertestillende[rediger | rediger kilde]
Eksisterende studier på manuelle behandlingsmetoder, som manuellterapi, fysioterapi og massasje, er ikke gode nok til å konkludere om slike metoder kan erstatte medikamenter.[31] Mange anbefaler også akupunktur, eteriske oljer og urter mot migrene, men anbefalingene er ikke alltid evidensbelagte. Eteriske oljer kan virke begge veier og bør utprøves med omhu. Oljene kan nemlig forurense inne-atmosfæren med skadelige stoffer.[32] At eteriske oljer kan ha en positiv effekt på migrene er imidlertid bevist ved en rekke anledninger.[33][34] I så måte har Castillo et al. (2018) gjort et vitenskapelig sammendrag, som viser egenskapene til og effekten av mange eteriske oljer.[35]
Koffeinholdige drikker, som kaffe, te og cola kan både utløse migrene og motvirke migrene. Kaffe, te, cola, koffeintabletter eller lignende kan være til litt hjelp. Drikkervarer som inneholder både koffein og taurin, som Red Bull og noen andre energidrikker, er imidlertid kjente vasokonstriktorer som motvirker vasodilatasjon (altså utvidelse av blodårene, noe som gjerne er en betydelig årsak til smerten) og kan være til god hjelp mot både migrene og andre hodepiner. I så måte er det kjent at mange som lider av klasehodepine hurtig drikker en (typisk 250 ml) iskald energidrikk før de puster 100 % ren medisinsk oksygen.
Se også[rediger | rediger kilde]
- International Headache Society (IHS)
- Nasjonal kompetansetjeneste for hodepine (NKH)
- Hodepine Norge, medlemsforbund for folk med migrene og andre former for hodepine
- Kalsitonin gen-relateret protein
Referanser[rediger | rediger kilde]
- ^ Azmin Kahriman; Shuhan Zhu (6. desember 2018). «Migraine and Tension-Type Headache». Seminars in Neurology. 38 (6): 608-618. PMID 30522135. doi:10.1055/S-0038-1673683. Wikidata Q90310793.
- ^ (på en) Disease Ontology, 27. mai 2016, Disease Ontology-ID DOID:6364, Wikidata Q5282129, http://purl.obolibrary.org/obo/doid.owl
- ^ a b c d e f g h i j k l m Arnold, M. (2018). Headache Classification Committee of the International Headache Society (IHS) The International Classification of Headache Disorders, 3rd edition. Cephalalgia, 38(1), 1-211. DOI: 10.1177/0333102417738202 PMID 29368949.
- ^ a b Nyberg-Hansen, Rolf & Gjerstad, Leif. (2018, 20. februar). Migrene. I Store medisinske leksikon. Hentet 27. oktober 2018 fra https://sml.snl.no/migrene.
- ^ Georgescu, D., Reisz, D., Gurban, C. V., Georgescu, L. A., Ionita, I., Ancusa, O. E., & Lighezan, D. (2018). Migraine in young females with irritable bowel syndrome: still a challenge. Neuropsychiatric disease and treatment, 14, 21. PMID:29302188. DOI:10.2147/NDT.S144955.
- ^ Linde, M., Stovner, L. J., Zwart, J. A., & Hagen, K. (2011). Time trends in the prevalence of headache disorders. The Nord-Trøndelag Health Studies (HUNT 2 and HUNT 3). Cephalalgia, 31(5), 585-596. DOI: 10.1177/0333102410391488
- ^ a b Hodepine Norge - Forbundet for deg med migrene og andre hodepinesykdommer
- ^ a b c d Anne Hege Aamodt, Marte Helene Bjørk, Karl Bjørnar Alstadhaug, Guttorm Eldøen, Aud Nome Dueland, Tine Poole, Knut Hagen, Kjersti Grøtta Vetvik, Hilde Karen Ofte, Julie Sønnervik, Espen Saxhaug Kristoffersen, Bendik Slagsvold Winsvold, Christofer Lundqvist, Ståle O. Sagabråten (2019) Praktisk håndtering av hodepine. Tidsskr Nor Legeforen 2019 doi: 10.4045/tidsskr.18.0837
- ^ a b c «Migrene». Pasienthåndboka.no. Arkivert fra originalen 31. august 2014. Besøkt 27. november 2012.
- ^ Charles AC. Plenary – Part 2: Therapeutic Targets of the Future. Presented at: American Headache Society Annual Scientific Meeting; June 28-July 1, 2018; San Francisco.
- ^ Maria Knoph Vigsnæs og Marianne Rustad Carlsen (2018) Rekordmange unge bruker migrenemedisin. NRK, 8. feb. 2018. Besøkt 2018-11-04.
- ^ Jan-Øyvind Lorgen og Joakim Øien Iversen (2018) Magnesium og migrene. Frisk som en fisk, 16. august 2018. Besøkt 2018-09-04
- ^ a b c Mayo Clinic Staff (2019) Migraine: Overview. Mayo Foundation for Medical Education and Research, 2019. Besøkt 2019-04-06.
- ^ Viana, M., Sprenger, T., Andelova, M., & Goadsby, P. J. (2013). The typical duration of migraine aura: a systematic review. Cephalalgia, 33(7), 483-490. doi: 10.1177/0333102413479834
- ^ Viana, M., Linde, M., Sances, G., Ghiotto, N., Guaschino, E., Allena, M., ... & Tassorelli, C. (2015). O010. Migraine aura symptoms last for more than one hour in more than one quarter of patients: results from a prospective diary-aided study. The journal of headache and pain, 16(S1), A65. PMCID: PMC4715045, PMID: 28132323, doi: 10.1186/1129-2377-16-S1-A65.
- ^ a b c NevroNEL (2017) Vestibulær migrene Arkivert 22. november 2018 hos Wayback Machine.. NevroNEL, 10.11.2017. Besøkt 2019-02-02.
- ^ Couch Jr, J. R., & Diamond, S. (1983). Status migrainosus: causative and therapeutic aspects. Headache: The Journal of Head and Face Pain, 23(3), 94-101.
- ^ Applebee, A. M., & Shapiro, R. E. (2007). Cluster-migraine: does it exist?. Current pain and headache reports, 11(2), 154-157. https://doi.org/10.1007/s11916-007-0014-x
- ^ Lisotto, C., Mainardi, F., Maggioni, F., & Zanchin, G. (2013). The borderline between cluster headache and migraine: does cluster-migraine exist?. The Journal of Headache and Pain, 14(1), 1-1. https://doi.org/10.1186/1129-2377-14-S1-P42
- ^ Redaksjonen, ved ansvarlig redaktør professor dr.med. Magne Nylenna (2017) Migrene[død lenke]. Helsebiblioteket.no, 16.06.2017. Besøkt 2019-06-10.
- ^ Evans, R. W., Seifert, T., & Mathew, N. T. (2005). Are triptans effective and safe when taken during the aura phase of migraine?. Headache: The Journal of Head and Face Pain, 45(5), 601-603.
- ^ Angie Glaser (2016) Who should and should not use Triptans for Migraine relief ? MigraineAgain, Oct 24, 2016. Besøkt 2019-06-10.
- ^ Stovner, LJ, Ljøstad, U, Mygland, Å (2020) Behandling av migrene i akuttmottak. Nasjonal kompetansetjeneste for hodepine, i NevroNEL 18.02.2020.
- ^ a b c d e f g h Foster S, et al. Acute medication use and overuse in patients with migraine. Presented at: PAINWeek 2018; Sept. 4-9, 2018; Las Vegas.
- ^ a b c Lars Jacob Stovner, Erling Tronvik, Knut Hagen (2012) Medikamentell profylakse ved migrene. Tidsskriftet DNL, utgave 9, 15. mai 2012
- ^ a b Bendtsen, L., Sacco, S., Ashina, M., Mitsikostas, D., Ahmed, F., Pozo-Rosich, P., & Martelletti, P. (2018). Guideline on the use of onabotulinumtoxinA in chronic migraine: A consensus statement from the European Headache Federation. The journal of headache and pain, 19(1), 91.
- ^ a b Stępień, A., Kozubski, W., Rożniecki, J. J., & Domitrz, I. (2021). Migraine treatment recommendations developed by an Expert Group of the Polish Headache Society, the Headache Section of the Polish Neurological Society, and the Polish Pain Society. Neurologia i Neurochirurgia Polska, 55(1), 33-51. DOI: https://doi.org/10.5603/PJNNS.a2021.0007
- ^ a b c Bratbak, D. F., Nordgård, S., Stovner, L. J., Linde, M., Dodick, D. W., Aschehoug, I., ... & Tronvik, E. (2017). Pilot study of sphenopalatine injection of onabotulinumtoxinA for the treatment of intractable chronic migraine Arkivert 30. mai 2019 hos Wayback Machine.. Cephalalgia, 37(4), 356-364.
- ^ Bratbak, D. F., Nordgård, S., Stovner, L. J., Linde, M., Folvik, M., Bugten, V., & Tronvik, E. (2016). Pilot study of sphenopalatine injection of onabotulinumtoxinA for the treatment of intractable chronic cluster headache Arkivert 30. mai 2019 hos Wayback Machine.. Cephalalgia, 36(6), 503-509.
- ^ Silberstein S, et al. IOR-07. Presented at: American Headache Society Annual Scientific Meeting; June 28-July 1, 2018; San Francisco.
- ^ Chaibi A, Tuchin PJ, Russell MB. (2011) Manual therapies for migraine: a systematic review . J Headache Pain, 2011. 12(2):127-33.
- ^ Hsu, D. J., Huang, H. L., & Sheu, S. C. (2012). Characteristics of air pollutants and assessment of potential exposure in spa centers during aromatherapy. Environmental Engineering Science, 29(2), 79-85. doi:10.1089/ees.2011.0004.
- ^ Sasannejad, P., Saeedi, M., Shoeibi, A., Gorji, A., Abbasi, M., & Foroughipour, M. (2012). Lavender essential oil in the treatment of migraine headache: a placebo-controlled clinical trial. European neurology, 67(5), 288-291.
- ^ Zargaran, A., Borhani-Haghighi, A., Faridi, P., Daneshamouz, S., Kordafshari, G., & Mohagheghzadeh, A. (2014). Potential effect and mechanism of action of topical chamomile (Matricaria chammomila L.) oil on migraine headache: A medical hypothesis. Medical hypotheses, 83(5), 566-569.
- ^ Castillo, M. A., Carrero, Y., Urdaneta, K. E., Renouf, M., Lubin, C., Nola, M., & Semprún-Hernández, N. (2018). ESSENTIAL OILS AS MODIFIERS OF HUMAN BEHAVIOR. Tropical and Subtropical Agroecosystems, 21(1).
Eksterne lenker[rediger | rediger kilde]
- (en) Migraine – kategori av bilder, video eller lyd på Commons
- Spør om migrene (Novartis Norge)
- IHS Classification ICHD-3 (International Headache Society)
- International Headache Society (IHS)
- "Alt" om migrene. Del 1. Kardiolog Wasim Zahid og nevrolog Evgeny Denikin, pub. 11. apr. 2019.
