Hyperparathyreoidisme
| Hyperparathyreoidisme | |||
|---|---|---|---|
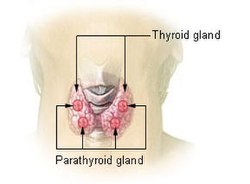 Thyroidea og parathyroidea-kjertlene. | |||
| Område(r) | Endokrinologi | ||
| Ekstern informasjon | |||
| ICD-10-kode | E21 | ||
| ICD-9-kode | 252.0 | ||
| OMIM | 145000, 145001, 610071 | ||
| DiseasesDB | 20710 | ||
| MedlinePlus | 001215 | ||
| eMedicine | emerg/265 med/3200 | ||
| MeSH | D006961 | ||
Hyperparathyreoidisme er en sykdom i biskjoldbrusk-kjertlene (parathyreoideakjertlene) (eller parathyreoidea) der kalsium(kalk)-nivået i blod (serumkalsium) er for høyt. For høy kalsiumverdi i blodet kalles også hyperkalsemi. Ved hyperparathyreoidisme har en eller flere av biskjoldbruks-kjertlene har utviklet seg til et adenom, det vil si en godartet hormonproduserende svulst, som produserer for mye parathyreoidea-hormon (PTH eller parathormon).
Parathyreoidea-kjertlene
[rediger | rediger kilde]Parathyreoidea-kjertlene er fire grynstore kjertler som har til oppgave å styre kalsium-stoffskiftet vårt. Disse kjertlene ligger på forsiden av halsen, helt inntil og på baksiden av skjoldbruskkjertelen (thyreoidea), som er den kjertelen som styrer selve stoffskiftet. Begge disse to organene har til felles at de er endokrine, dvs hormonproduserende, men de har hver sine, helt atskilte funksjonsområder. En blodprøve som påviser forhøyet serumkalsium (kalknivå i blodet) forteller oss om funksjonen i parathyreoideakjertlene er normal eller forhøyet. Er serumkalsium for høyt kan det nesten alltid føres tilbake til at parathyreoideakjertlene har begynt å produsere for mye parathormon. Denne sykdommen som heter hyperparathyreoidisme, ødelegger det normale samspillet mellom parathormon og serumkalsium. Dette samspillet holder normalt kalsiumnivået innenfor sine stramme grenser, 2,17 mmol/L – 2,51 mmol/L.
Selv om det er parathormonet som styrer kalsiumnivået, er kalsiumprøven den som i første omgang er best til å diagnostisere hyperparathyreoidisme. Hvis serumkalsium viser seg å være for høyt, bør nivået av parathormonet undersøkes, for å slå fast at den påviste hyperkalsemi virkelig er forårsaket av sykdom i parathyreoideakjertlene. En sjelden gang kan det være andre årsaker.
Hyperparathyreoidisme oppstår hvis en av parathyreoideakjertlene har utviklet seg til en hormonproduserende godartet svulst. Det fører til at konsentrasjonen av serumkalsium stiger til over det normale. Det er hyperkalsemi som gir de mange ulike symptomene ved hyperparathyreoidisme. Nesten alltid er det bare én kjertel som omdannes til adenom, men hos 10 % av pasientene skjer adenom-dannelse i 2 kjertler, og hos 2 % i alle fire.
Epidemiologi
[rediger | rediger kilde]Hyperparathyreoidisme er en av de få sykdommer som ikke har et norsk navn. Når den i tillegg er sjelden, er det ikke det minste rart at folk flest ikke har hørt om den. De fleste legene har også sparsomt med erfaring. Insidensen – dvs årlige nye tilfeller per 100 000 har vært anslått til 30 per 100.000, men dette er minimumstall, og kanskje tallet er helt oppe i 200 for kvinner og 50 for menn (referanse BMJ Best Practice). Bare en brøkdel av isse pasientene blir ”fanget opp”, noe som betyr at de fleste pasienter går med sykdommen i årevis uten få fjernet den kjertelen som inneholder adenomet.
Symptomer
[rediger | rediger kilde]Mange ting kan være vanskelige ved diagnostisering av hyperparathyreoidisme. Hyperparathyreoidisme har gjennomsnittlig 4-5 ulike symptomer, som gjerne oppfattes som ”dagligdagse” plager.
| Vanlige symptomer | |
|---|---|
| 1 | Sliten og trett, mer og mer utover dagen. Overskudd mangler, pasienten føler seg gammel, mister interessen rundt seg |
| 2 | Nedsatt konsentrasjon, svekket hukommelse (uten svar på serumkalsium kan det bli mistolket som Alzheimer) |
| 3 | Depresjon, engstelse |
| 4 | Humørsvingninger, økt irritablitet |
| 5 | Hodepine |
Halvparten av pasientene er blitt satt på antidepressiva (når serumkalsium ikke er målt). Symptomene blir altså behandlet, i stedet for årsaken, som da er hyperparathyreoidisme. Det er heller ikke så enkelt siden de fleste leger kommer over sykdommen så sjelden. Alle pasientene kan i samråd med sin lege slutte med disse medikamentene etter at sykdommen er diagnostisert og operert. Nesten samtlige pasienter som mente at de ikke hadde symptomer før operasjonen, anfører at de for eksempel sover bedre, husker bedre etc. Mange pasienter som tidligere har fått diagnosen fibromyalgi, blir betraktelig bedre etter operasjon for hyperparathyreoidisme[1].
Stille diagnose
[rediger | rediger kilde]Når pasienten kommer til konsultasjon og forteller om sine litt kanskje ”ulne”, diffuse plager, blir det vanskelig for legen, for ut fra symptomene kan man oftest ikke slutte seg til ”noe som helst”. Det er flere kvinner som får sykdommen hyperparathyreoisidme. Den er vanligst fra 50 år og oppover. Symptomene kan umiddelbart virke som om dette ”bare” er en sliten person, med alle de bakenforliggende årsaker det kan ha.
Da må legen blant mange andre diagnoser ”tenke hyperparathyreoidisme". Nøkkelen til diagnosen er undersøkelse av serumkalsium, men det hører av økonomiske hensyn ikke med i de rutinemessige blodprøvene ved de offentlige laboratoriene. Hvis legen har fantasi, eller like mye, er raus med å rekvirere mange prøver, og da får til svar at pasienten har hyperkalsemi, er det med få unntak hyperparathyreoidisme det dreier seg om. Undersøkelse av serumkalsium er svært pålitelig, både når kalsium er normalt og når det er for høyt – som ved hyperparathyreoidisme. Prøven er standardisert i laboratorier verden over. I Skandinavia er normalnivået 2,17 mmol/L – 2,53 mmol/L korrigert for albumin. Generelt er det svært sjelden at en tilfeldig blodprøve hos en tilfeldig pasient påviser hyperkalsemi, men hvis den gjør det, betyr det nesten alltid hyperparathyreoidisme. Viser altså blodprøven 2,53 mmol/L eller mer, er det neste å bestemme parathormonnivået. Hvis det også er forhøyet, har pasienten hyperparathyreoidisme.
Kroppslige (somatiske) symptomer
[rediger | rediger kilde]Benskjørhet (osteoporose) og nyrestensdannelse kan være direkte forårsaket av HPT, særlig hyppig er benskjørhet. Forklaringen er denne: ved normalt serumkalsium og med normalt nivå av D-vitamin i kroppen, blir kalsium sugd opp fra tarmen og lagret i bensubstansen. Dette er et av D-vitaminets mange viktige oppgaver, men hyperkalsemi reduserer nivået av vitamin-D og forhindrer denne funksjonen. Dette er veien mot benskjørhet, som da blir en direkte følge av hyperparathyreoidisme. Men hyperkalsemi har her en uheldig dobbelfunksjon, det fører til at kalsium tappes fra bensubstansen. Den økte mengden kalsium som da skilles ut via nyrene, øker faren for nyrestensdannelse. Utviklingen av både benskjørhet og nyrestensdannelse reverseres ved å fjerne parathyreoideathyreoidea-adenomet.
Alle med hyperparathyreoidisme utvikler benskjørhet (osteoporose), uavhengig av alder eller kjønn. Smerter – mest armer og ben – kan ha sammenheng med det. Kvinner får benskjørhet raskere enn menn, og ofte mer ekstremt. Måling av bentetthet var vanlig tidligere, ikke lenger nå, siden man vet at alle med hyperparathyreoidisme får benskjørhet. Typisk symptom er ben – og leddsmerter, noe som kan være tips om diagnosen. Etter operasjon kan benskjørheten gå helt tilbake, men det kan ta tid. Smertene kan faktisk bedres bare timer etter at man er operert for sykdommen.
Det finnes ingen medisin som kan bedre benskjørhet forårsaket av hyperparathyreoidisme. Fosamax og lignende medikamenter har ingen effekt ved ubehandlet sykdom. Etter operasjonen anbefales kalktabletter og D-vitamin over lang tid.
Hjertekar-sykdommer, kreftsykdommer
[rediger | rediger kilde]Mange pasient-studier av hyperparathyreoidisme viser økt hyppighet av koronar hjertesykdom, hjerteflimmer og høyt blodtrykk, og det kan faktisk være farligere å gå med langvarig hyperkalsemi enn med høyt kolesterol. Lancet 1987, 1:59-62.[2]. [3].
Enkelte kreftformer forekommer hyppigere hos pasienter med hyperparathyreoidisme. Heller ikke her kan man forklare sammenhengen, men det ser ut som om det kan være 2-3 ganger økt forekomst av brystkreft, tykktarmskreft og prostatakreft ved HPT. Kanskje det er dette som medvirker til at den generelle overlevelse ved HPT kan være nedsatt med så mye som 5 år. [4] Det er altså risiko forbundet med å utsette operasjonen. Dette gjelder vel å merke også ved bare lett forhøyelse av serum-kalsium.
Utviklingen uten operasjon
[rediger | rediger kilde]Hvis pasienten ikke blir operert, utvikler sykdommen seg ufortrødent, mer eller mindre i ”det skjulte”. Det kan noen ganger lønne seg å skifte lege for at nye øyne skal bedømme sykdommen. Undersøkelser har vist at da blir sykdommen diagnostisert og behandlet hos hele 25 % av disse. En grunn kan være at den nye legen kommer til nesten dekket bord når det gjelder undersøkelse av pasienten. Pasientene kan ha like mye symptomer ved serumkalsium på 2,60 som på 3,00.
Operasjonsindikasjon
[rediger | rediger kilde]Alle pasienter med vedvarende symptomer bør opereres, men det er en stadig diskusjon om man skal operere dem som har en mild form. Da tenker man på de vage, litt usikre symptomene, og der det bare er en økning av serumkalsium (under 2,60 mmol/L). Da får pasientene ofte høre av legen sin at det ikke er nok til å forårsake symptomene, og operasjonen blir kanskje satt på vent. Men det er ikke dokumentert at graden av symptomer samsvarer med graden av hyperkalsemi. Selv om sykdommen utvikler seg videre trenger ikke hyperkalsemi-nivået å øke, Kriteriene for å operere pasienter med moderate symptomer, eller med moderat forhøyet serumkalsium er kanskje satt for strenge. Surgery 2005;137:127-31, J Clin Endocrinol Metab 83:2658-2665,1998
Faktorer som taler for at alle med påvist hyperparathyreoidisme bør opereres:
- ledsagende alvorlige sykdommer reduseres, og levetiden økes
- mange pasienter med bare en lett økning av serumkalsium merker etter operasjonen bedring av sine tidligere symptomer
- effekten av en operasjon er varig
Fra litteraturen fremholdes det at endokrinologer (spesialister i hormonsykdommer), som sitter i en nøkkelposisjon i utredningen, vil søke flere pasienter til operativ behandling hvis det er den nye typen kirurgi som blir foretatt. Hvis pasienten likevel kvier seg for operasjon, bør de informeres om den risiko de kan løpe ved ikke å bli operert. Det har vært fremholdt at det er kirurger, oppdaterte i de nye forenklede operasjonsmetodene, som best kan forklare for
Operasjon
[rediger | rediger kilde]I flere og flere kirurgiske avdelinger, også i Norge, er denne operasjonen forenklet og kan gjøres som dagkirurgi, selv om det fortsatt ikke er vanlig i Norge. Den kan ofte gjøres i lokalanestesi eller en lett form for narkose, med hjemreise samme dag eller dagen etter
Operasjonen
[rediger | rediger kilde]Tidligere fremgangsmåte
Den tidligere standardoperasjonen, da kirurgen via et 7–10 cm langt snitt måtte lete frem alle fire kjertlene for å finne hvilken som var forstørret, er nå i ferd med å bli forlatt. Kirurger med mye erfaring med denne metoden har likevel hatt gode resultater, men operasjons-snittet er større og operasjonen gjøres i narkose og tar lengre tid.
Takket være de nye operasjonsmetodene med hjelpemidler som scintigrafi, probe-undersøkelse og undersøkelse av parathormon-nivået under operasjonen, er prosedyren blitt mye enklere.
Fremgangsmåten er nå denne:
* Scintigrafi. Dette er en radioaktiv undersøkelse som lokaliserer parathyreoidea-adenomet før operasjonen, noe som lykkes hos 85 % - 90 %. Man gir et stoff intravenøst (Tetrofosmin eller Sestamibi) som konsentreres mer i adenomet enn i omgivende vev. Ved at en radioaktiv isotop knyttes til stoffet, kan adenomet lett avbildes. Scintigrafi gjøres 1-1 ½ time etter at det radioaktive stoffet er gitt, samme dag og straks før operasjonen. Noen ganger blir undersøkelsen gjort 2 ganger, den første gangen som forundersøkelsen av sykdommen. Den radioaktive dosen er så liten at den kan gis også i tilfelle graviditet.
* Probe. Med håndholdt probe måler den ferdigvaskede kirurgen hvor på halsen det registreres høyest radioaktivitet, som med en Geigerteller. Der er adenomet lokalisert, og kan lett finnes og fjernes ved den etterfølgende operasjonen. Inngrepet kan da gjøres via et tomme-stort snitt.
* Måling av parathormon. For å være sikker på at det er adenomet man har funnet, tas blodprøve før og etter at det er fjernet. Hormon-nivået skal da synke mer enn 50 – 60 %. Da vet kirurgen samtidig at pasienten bare har ett adenom. Ved denne metoden er operasjonstiden 20-30 minutter. Hos de 15 % som enten har dobbeltadenom eller forstørrelse av alle fire kjertlene, vil operasjonen ta lengre tid, men en øvet parathyreoidea-kirurg finner kjertelen (kjertlene) i 95-97 % av tilfellene. Derfor bør disse operasjonene samles på få steder. De gjøres oftest i en lett narkose, uten tube i luftrøret, og pasienten våkner straks ved inngrepets slutt. Mange foretar operasjonen i lokalbedøvelse etter avtale med pasienten.
Etter operasjonen
[rediger | rediger kilde]Pasienten kan utskrives fra sykehuset dagen etter operasjonen, noen ganger samme dag. Pasienten er som symptomfri etter 1 – 4 uker, eventuelle smerter i armer/ben kanskje allerede det første døgnet. Andre ganger må pasienten ha noen uker på seg før hun/han føler seg frisk. Sykemeldte kan oftest begynne i fullt arbeide innen få dager. Det er vanlig at serumkalsium synker til for lave verdier dagen etter operasjonen. Det gir seg utslag i nummenhetsfølelse i fingrene og rundt munnen, samt generell sykdomsfølelse. Hvis pasienten ikke er blitt informert om dette kan det virke litt skremmende, men det behandles enkelt med kalktabletter noen få dager. Nå blir de fleste steder kalktabletter gitt fra første postoperative dag og over lengre tid, kanskje uker/måneder. Det kan også være en enkel måte å behandle den opparbeidede benskjørheten på, selv om det kan ta lang tid før denne er ferdigbehandlet. For best mulig effekt blir en eller annen form for vitamin-D gitt i tillegg.
Referanser
[rediger | rediger kilde]- ^ Tucker, Miriam E (2014). «Fibromyalgia Symptoms Respond to Parathyroidectomy, in Some». Medscape Medical News.
- ^ Bilezikian JP, Khan AA, Potts JT Jr, Third International Workshop on the Management of Asymptomatic Primary Hyperthyroidism (2009). «Guidelines for the management of asymptomatic primary hyperparathyroidism: summary statement from the third international workshop». J Clin Endocrinology and Metabolism. 94: 335-339. doi:10.1210/jc.2008-1763.
- ^ Udelsman R, Pasieka JL, Sturgeon C, Young JEM, Clark OH (2009). «Surgery for Asymptomatic Primary Hyperparathyroidism: Proceedings of the Third International Workshop». J Clin Endocrinology and Metabolism. 94: 366-372. doi:10.1210/jc.2008-1761.
- ^ Nilsson I-L, Zedenius J, Yin L, Ekbom A (2007). «The association between primary hyperparathyroidism and malignancy: nationwide cohort analysis on cancer incidence after parathyroidectomy». Endocr Relat Cancer. 14 (1): 135-140. doi:10.1677/erc.1.01261.
